- Hepatitis-B-Virus
-
Klassifikation nach ICD-10 B16.- Akute Virushepatitis B B16.0 Akute Virushepatitis B mit Delta-Virus (Begleitinfektion) und mit Coma hepaticum B16.1 Akute Virushepatitis B mit Delta-Virus (Begleitinfektion) ohne Coma hepaticum B16.2 Akute Virushepatitis B ohne Delta-Virus mit Coma hepaticum B16.9 Akute Virushepatitis B ohne Delta-Virus und ohne Coma hepaticum B18.0 Chronische Virushepatitis B mit Delta-Virus B18.1 Chronische Virushepatitis B ohne Delta-Virus ICD-10 online (WHO-Version 2006) Die Hepatitis B ist eine Infektionskrankheit der Leber mit dem Hepatitis-B-Virus (HBV), die häufig nur akut (90 %), gelegentlich aber auch chronisch verlaufen kann. Mit etwa 350 Millionen chronisch infizierter Menschen ist die Hepatitis B weltweit die häufigste Virusinfektion, bei etwa einem Drittel der Weltbevölkerung sind als Zeichen einer überstandenen HBV-Infektion Antikörper gegen HBV nachweisbar. Neben der Hepatitis C ist eine Hepatitis B die häufigste Ursache für chronische Lebererkrankungen mit der möglichen Folge einer Leberzirrhose oder eines Leberzellkarzinoms. Die Therapie einer chronischen Hepatitis B ist nur eingeschränkt möglich, daher ist die vorbeugende Impfung die wichtigste Maßnahme zur Verhinderung der Infektion und Verminderung der Virusträger als dauerhafte Infektionsquelle.
Inhaltsverzeichnis
Erreger
Der Erreger der Hepatitis B, das etwa 42 nm große Hepatitis-B-Virus, ist ein partiell doppelsträngiges DNA-Virus und gehört zur Familie der Hepadnaviridae. Das je nach Genotyp ca. 3200 bp große Genom ist in einem ikosaedrischen Kapsid verpackt, das aus dem Hepatitis-B-Core-Protein (= HBV-Core-Antigen, HBcAg) besteht. Das Kapsid ist von einer Virushülle umgeben, die aus einer zellulären Lipidmembran und eingelagerten Oberflächenproteinen des Virus aufgebaut ist. Vom viralen Oberflächenprotein (HBsAg hepatitis B surface antigen) existieren drei unterschiedlich große Formen (L-, M- und S-HBsAg). Während der Vermehrung des HBV in der Leberzelle wird meist ein weiteres Protein in die Blutbahn abgegeben, das HBV-e-Antigen (HBeAg, „e“ wird als „exkretorisch“ gedeutet); das HBeAg ist die lösliche Form des HBV-Core-Proteins und ist kein Bestandteil des Virion.
Die überwiegende Masse des HBsAg im Blut ist nicht am Aufbau der kompletten, infektiösen Partikel (der sogenannten Dane-Partikel) beteiligt, sondern liegt als Filamente oder sphärische Partikel ohne Kapsid und DNA vor (bis zu 600 μg/ml HBs-Protein). Es sind etwa 10.000fach mehr „leere“ HBsAg-Partikel im Blut nachweisbar als komplette HBV-Partikel; diese Besonderheit des HBV hat wichtige Konsequenzen für den Krankheitsverlauf (Ablenkung des Immunsystems) und für die Diagnostik der Infektion.
Wichtig für das Verständnis der Hepatitis B ist auch die Tatsache, dass das HBV sein Genom über eine RNA-Zwischenstufe mithilfe einer Reversen Transkriptase vermehrt und in das Genom der Leberzelle integrieren kann; das HBV ist daher eng mit den echten Retroviren verwandt. Dies hat zur Folge, dass nach einer Infektion eine Elimination des Hepatitis-B-Virus aus dem Organismus nicht möglich ist; nach überstandener akuter Infektion geht es vielmehr in einen Ruhezustand über, aus dem es nur sehr selten (nach bestimmten Organtransplantationen, Chemotherapie oder bei HIV-Infektion) wieder reaktiviert werden kann.
Aus dieser Ähnlichkeit zu Retroviren erklärt sich auch, dass einige Arzneistoffe sowohl gegen HIV als auch Hepatitis B wirksam sind (die Nukleosidische Reverse-Transkriptase-Inhibitoren Lamivudin und Adefovir).
Die RNA-Zwischenstufe erklärt auch die für ein DNA-Virus ungewöhnlich hohe Variabilität des HBV. So bilden sich nach einer Infektion oder besonders unter einer Therapie sehr schnell Varianten (sogenannte Quasispezies) im Körper eines Patienten, die das Immunsystem unterlaufen oder gegen die antiviralen Medikamente resistent sind.
Vom HBV sind acht Genotypen (A–H) bekannt, die geographisch unterschiedlich verteilt sind.
Verbreitung
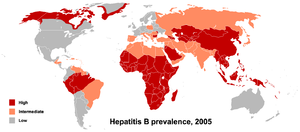
Das HBV kommt weltweit vor. Es ist endemisch in China, Südostasien, dem Nahen und Mittleren Osten, der Türkei und in Teilen Afrikas. Dank der seit einigen Jahren durchgeführten Impfkampagnen ist das Vorkommen chronischer Virusträger in Nord- und Westeuropa, USA, Kanada, Mexiko und südlichen Regionen Südamerikas auf unter 1 % gefallen. In Deutschland sind 0,3 bis 0,8 % der Bevölkerung HBs-Antigen-positiv, d. h. 250.000 bis 650.000 sind chronische Virusträger. Offiziell werden in Deutschland etwa 5000 Neuinfektionen pro Jahr gemeldet, wobei die wirkliche Zahl wesentlich höher anzusetzen ist. Gehäuft ist in Deutschland eine Trägerschaft bei intravenös Drogenabhängigen, Homosexuellen und Personen aus dem arabischen Raum und der Türkei (hier oft angeborene Infektionen) zu finden.
Übertragung
Die Infektion mit HBV erfolgt parenteral und sexuell, d. h. durch Blut oder andere Körperflüssigkeiten eines infizierten, HBsAg-positiven Patienten. Die Infektiosität eines Virusträgers ist abhängig von der Viruskonzentration im Blut; bei sogenannten hochvirämischen Trägern (107 bis zu 1010 HBV-Genome/ml) finden sich infektiöse Viren auch in Urin, Speichel, Samenflüssigkeit, Galle und Muttermilch.
Die Eintrittspforten sind meist kleinste Verletzungen der Haut oder Schleimhaut. Daher gilt als Risikofaktor auch der ungeschützte Geschlechtsverkehr. Unter Kleinkindern kann die Infektion auch durch Kratzen oder Beißen weitergegeben werden. Auch Gegenstände des täglichen Lebens, wie zum Beispiel Rasierapparate oder Nagelscheren, mit denen man sich häufig geringfügig verletzt, können das HBV übertragen. In Ländern, in denen noch das Rasieren beim Barbier weit verbreitet ist, findet sich meist auch eine erhöhte Häufigkeit von HBV-Infektionen. Weitere wichtige Übertragungsmöglichkeiten sind auch größere Verletzungen mit Blutkontakt z. B. bei intravenösem Drogenkonsum, Tätowierung und Piercing. Im medizinischen Bereich kann HBV durch invasive, operative Eingriffe und Verletzungen übertragen werden, so von unerkannten HBsAg-Trägern auf Patienten oder von nicht-getesteten Patienten auf medizinisches oder zahnärztliches Personal. Die Übertragung von HBV durch Blut und Blutprodukte bei einer Transfusion ist seit der Testung von Blutspenden auf anti-HBc, HBsAg und HBV-DNA in Deutschland sehr selten geworden.
In Endemiegebieten ist der wichtigste Übertragungsweg die vertikale Infektion von einer HBsAg-positiven Mutter unter der Geburt (perinatal) auf das Kind. Die perinatale Infektion hat zu 90 % eine chronische Infektion des Kindes zur Folge.
Das Risiko einer Ansteckung durch eine Nadelstichverletzung mit bekannt HBsAg-positivem Indexpatient liegt bei etwa 10–30 %. Dieses Risiko ist sehr abhängig von der Viruskonzentration, unterhalb von 105 HBV-Genomen/ml ist eine solche Übertragung im medizinischen Bereich nicht nachgewiesen worden. Diese z. B. in Großbritannien bereits festgelegte Grenze hat große Bedeutung bei der Beschäftigung von HBsAg-Trägern im medizinischen Bereich.
Klinischer Verlauf
Akute Hepatitis B
Etwa 2/3 aller Infektionen verlaufen ohne klinische Anzeichen (asymptomatisch), d. h. nur etwa ein Drittel der Infizierten zeigen nach einer Inkubationszeit von ein bis sechs Monaten die klassischen Hepatitiszeichen wie Gelbfärbung der Haut und der Skleren (Ikterus), dunkler Urin, Gliederschmerzen, Schmerzen im Oberbauch, Übelkeit, Erbrechen und Durchfall. Bei den häufigen asymptomatischen Verläufen kann lediglich im Nachhinein eine leichte Abgeschlagenheit angegeben werden, oder eine Erhöhung der Leberenzyme (Transaminasen) wird zufällig entdeckt; eine so abgelaufene Infektion kann meist nur durch die diagnostische Serologie als solche erkannt werden.
In der Regel heilt eine unkomplizierte akute Hepatitis B nach zwei bis sechs Wochen klinisch aus, der Nachweis von Antikörpern gegen das HBsAg (anti-HBs) zeigt eine serologische Ausheilung an. Mit dem Verschwinden des HBsAg und dem Auftauchen von anti-HBs (Serokonversion) gilt der Patient als nicht mehr infektiös.
Selten kann eine akute Hepatitis B einen schwereren Verlauf nehmen, bei dem es zu einer Beeinträchtigung der Blutgerinnung und zu Schädigungen des Gehirns (Enzephalopathie) kommen kann; hier wird eine Therapie mit einem gegen HBV wirksamen Nukleosidanalogon (z. B. Lamivudin) empfohlen. Im schwersten Fall kommt es bei ca 1 % der symptomatischen Verläufe zu einem rasanten Verlauf (Stunden bis wenige Tage), der lebensbedrohlichen sogenannten fulminanten Hepatitis. In diesem Fall gelten das rasche Verschwinden des HBsAg und eine feststellbare Schrumpfung der Leber als ungünstige Zeichen; eine medikamentöse Therapie und intensivmedizinische Betreuung mit der Möglichkeit einer Lebertransplantation sind geboten. Die Verabreichung von Interferon ist bei jeder Form der akuten Hepatitis B kontraindiziert.
Chronische Hepatitis B
In vielen Fällen verläuft die Infektion auch unbemerkt und ohne Symptome. Definitionsgemäß spricht man von einer chronischen Hepatitis B, wenn die Symptome einer durch HBV verursachten Leberentzündung sowie entsprechende viralen Marker länger als sechs Monate bestehen (persistieren). Chronisch verläuft diese Erkrankung in 5–10 % der Fälle. Sie kann sich entweder im Anschluss an eine akute Hepatitis B entwickeln oder auch primär chronisch verlaufen. Die Chronifizierungsrate nimmt mit sinkendem Alter stetig zu und ist bei Neugeborenen am höchsten. Diese werden bei einer Infektion wie oben beschrieben in über 90 % der Fälle zu chronischen Virusträgern. Noch bei vierjährigen Patienten verläuft die Hälfte aller Infektionen chronisch. Bei etwa einem Viertel aller chronischen Hepatitis-B-Erkrankungen ist ein sich im Schweregrad steigernder Krankheitsverlauf (progredienter) zu beobachten, der dann häufig zu erheblichen Folgeschäden wie beispielsweise zu einem Leberzellkarzinom oder Leberzirrhose führt. Spätestens bei Auftreten von Bewusstseinsveränderungen (sogenannte Enzephalopathie) ist die Verlegung in ein Zentrum für Lebererkrankungen angebracht. Bis zu 25 % der Erkrankten sterben an den Folgekrankheiten des HBV (Leberzirrhose, Leberzellkarzinom). Etwa 5 % der HBV-Infizierten sind zusätzlich an Hepatitis D erkrankt.
Reaktivierung
Durch neue Therapien bei der Behandlung von Leukämie und zur Immunsuppression nach einer Organtransplantation wurde in den letzten Jahren in einzelnen Fällen eine Reaktivierung einer alten, klinisch ausgeheilten HBV-Infektion beobachtet. Auch wurden Reaktivierungen von HBV bei AIDS im fortgeschrittenen Stadium (C3) beschrieben. Die HBV-Infektion lag in einigen Fällen der Reaktivierung bereits Jahrzehnte zurück, und die Patienten hatten vorher das klassische serologische Muster einer alten Infektion (anti-HBc und anti-HBs positiv, siehe Diagnostik). Eine solche Reaktivierung verläuft oft sehr schwer, insbesondere wenn nach erfolgter Reaktivierung die Immunsuppression reduziert wird und durch die dann erfolgende Immunabwehr die Leber wie bei einer fulminanten Hepatitis rasch zerstört wird. Das Auftauchen solcher Symptome nach Reduzierung der Immunsuppression (z. B. bei Beendigung einer Chemotherapie oder bei erfolgreicher HIV-Therapie) wird auch Immunrekonstitutions-Syndrom genannt.
Durch eine Reaktivierung besonders gefährdet sind Patienten nach Nierentransplantation, Knochenmark-Transplantation und Patienten mit Akuter Myeloischer Leukämie. Eine Behandlung mit einem Nukleosidanalogon für mehrere Wochen bis Monate ist bei einer nachgewiesenen Reaktivierung geboten.
Das Phänomen einer Reaktivierung verdeutlicht noch einmal die Tatsache, dass das HBV ähnlich wie ein echtes Retrovirus in einen Ruhezustand übergehen kann und nicht aus allen Zellen eliminiert wird. Insgesamt ist die Reaktivierung jedoch ein sehr seltenes Ereignis.
Diagnose
Man unterscheidet bei der Hepatitis B hauptsächlich zwei Verlaufsformen, die akute Hepatitis B, die nach spätestens einem halben Jahr völlig ausgeheilt ist, und die chronische Hepatitis B. Die chronische Hepatitis B entsteht aus einer nicht ausgeheilten akuten, kann jahrzehntelang dauern und eine Leberzirrhose oder ein Hepatozelluläres Carcinom (HCC) zur Folge haben. Die Sicherung der jeweiligen Diagnose erfolgt über drei Hauptbestandteile, nach denen gesucht wird:
- Virus-Antigene (also das Virus selbst oder dessen Eiweißstoffe): Findet man noch Virus-Antigene (HBs-Ag, HBe-Ag), dann ist die Infektion nicht überstanden: Es wird eine akute oder chronische Hepatitis B vorliegen oder, im günstigsten Fall, wenn nur HBs-Ag nachweisbar ist und der Patient sonst gesund ist, ein sog. HBs-Träger-Status. Patienten mit HBe-Ag im Blut sind hoch ansteckend; aber auch bei alleinigem HBs-Ag im Blut besteht Ansteckungsgefahr.
- Antikörper (die unsere Abwehr dagegen bildet): Anti-HBs sind Zeichen einer Ausheilung. Man findet sie auch nach erfolgreicher Hepatitis-B-Impfung. Sie zeigen also eine Immunität gegen Hepatitis B an. Anti-HBc-IgM sprechen für das Vorliegen einer akuten Hepatitis. Anti-HBcIgG findet man sowohl im späteren akuten Stadium wie auch nach Abheilung. Anti-HBe können in der Heilungsphase einer akuten Hepatitis auftreten. Ihr Auftreten bei chronischer Hepatitis zeigt eine Verbesserung und eine verminderte Ansteckungsgefahr an.
- Virus-DNA (Desoxyribonukleinsäure, also Erbsubstanz des Virus): Früher hat man die DNA-Messung bei Hepatitis B zur Diagnose unklarer Fälle und zur Abschätzung der Ansteckungsgefahr eingesetzt. Heute ist die Messung auch für die Diagnose und Beobachtung der chronischen Hepatitis wichtig. Wenig Virus-DNA im Blut spricht für eine ruhende Infektion, viel DNA für eine aktive chronische Hepatitis.
Tabelle 1: Häufige serologische Konstellationen und ihre diagnostische Interpretation (für die jeweilige Diagnosestellung nicht notwendige Parameter sind eingeklammert)
anti-HBc anti-HBs HBs-Antigen anti-HBe HBe-Antigen HBV-DNA Interpretation neg. pos. (neg.) (neg.) (neg.) (neg.) Z.n. Impfung, >100 IU anti-HBs/ml: Immunität 10-100 IU/ml: relativer Schutz, Auffrischung empfohlen
pos. pos. (neg.) (neg./pos.) (neg.) (neg.) Alte, klinisch ausgeheilte Infektion pos. (neg.) pos. neg. pos. hochpos. Hochvirämische Infektion pos. (neg.) pos. pos. neg. pos. Niedrigvirämische Infektion pos. (neg.) pos. neg. neg. hochpos. „HBe-Minus-Mutante“, prä-Core-Mutation Tabelle 2: Seltene serologische Konstellationen , die einer Überprüfung in einem Speziallabor bedürfen
anti-HBc anti-HBs HBs-Antigen anti-HBe HBe-Antigen HBV-DNA Interpretation pos. neg. neg. neg. neg. neg. „Isolierte anti-HBc-Positivität“: unspezifische Testreaktion oder sehr alte, ausgeheilte Infektion pos. neg. neg. pos. neg. neg. Sehr alte, ausgeheilte Infektion mit Verlust des anti-HBs neg. pos. pos. neg. neg. neg. Meist unspezifische Testreaktion des HBsAg-Tests oder sehr seltener Befund wenige Tage nach einer wiederholten Impfung neg. neg. pos. neg. neg. pos. fehlendes anti-HBc: Häufige Konstellation bei Infektion eines Nicht-Immunkompetenten oder bei angeborener Infektion Therapie
Im Akutstadium (d. h. in den ersten Monaten nach der Infektion) wird eine Hepatitis B gewöhnlich nur symptomatisch therapiert, da die Erkrankung in 90–95 % der Fälle von selbst ausheilt.
Für eine chronische Hepatitis B stehen zwei Medikamentenklassen zur Verfügung:
- pegyliertes Interferon (Peginterferon α), welches einmal wöchentlich gespritzt wird. Interferone regen das Immunsystem an, damit dieses effektiver gegen das Virus kämpft.
- Nukleosid- bzw. Nukleotidanaloga, die täglich als Tablette eingenommen werden. Dazu gehören Lamivudin, Adefovirdipivoxil, Entecavir, Telbivudin und Tenofovir. Diese Wirkstoffe behindern das Virus bei der Vermehrung.
Weitere Wirkstoffe werden zurzeit in Studien geprüft. Diese Therapien sind allerdings nicht kurativ, es ist also keine vollständige Heilung zu erwarten. Das Therapieziel ist vielmehr, den Verlauf der chronischen Hepatitis B abzumildern und das Risiko von Spätfolgen zu senken. Selten (bis zu 3 %) kann unter der Therapie mit (Peg-)Interferon oder den anderen Wirkstoffen auch das HBsAg aus dem Blut verschwinden und als Immunreaktion anti-HBs-Antikörper auftreten, was einer Heilung gleichkommt.
Welcher Patient wann therapiert werden muss und mit welchem Medikament, ist von Fall zu Fall unterschiedlich. Bei sehr mildem Verlauf wird eine chronische Hepatitis B meist nur beobachtet. Bei Hinweisen auf eine Schädigung der Leber oder anderen Risikofaktoren ist eine Therapie jedoch sehr wichtig (Stand: August 2008). Dies sollte im Einzelfall fachärztlich beurteilt werden.
Impfung
Eine Impfung gegen Hepatitis B erzielt eine weitgehende Immunisierung. Die Anzahl der Non-Responder ist deutlich unter 10 %. Die Impfung besteht aus einem künstlich nachgebauten Bestandteil der Virushülle, dem HBs-Antigen. Entgegen weit verbreiteten Meinungen werden bei der Hepatitis-B-Impfung also keine lebenden Viren verabreicht. Die Impfung wird dreimal durchgeführt:
- Impfung (Woche 0)
- Impfung (ca. 1 Monat später)
- Impfung (ein halbes Jahr bis 1 Jahr nach erster Impfung)
Eine Auffrischung erfolgt nach zehn Jahren.[1] Zwei Wochen nach der dritten Impfung besteht der volle Impfschutz für zehn Jahre.[2]
Da man sich mit Hepatitis D nur dann anstecken kann, wenn gleichzeitig auch eine Hepatitis B vorliegt, schützt die Hepatitis-B-Impfung auch vor einer Infektion mit Hepatitis-D-Viren. Darüber hinaus gibt es einen Kombinationsimpfstoff, der zusätzlich noch gegen Hepatitis A schützt. Generell wird die Impfung gut vertragen. Gelegentlich kann es zu Rötungen an der Impfstelle kommen. Seltener sind Fieber, Kopfschmerzen, Abgeschlagenheit und Gelenkbeschwerden. Impfschäden oder schwere allergische Reaktionen sind sehr selten. Ein ursächlicher Zusammenhang mit neurologischen Erkrankungen (z. B. Guillain-Barré-Syndrom) ist bislang ungeklärt; es liegen Einzelfallberichte vor, bei denen aber eher ein zufälliges zeitliches Zusammentreffen vermutet wird (Cornberg et al., Leitlinien der DGVS 2007). Wenn akute Erkrankungen oder andere Kontraindikationen vorliegen bzw. ein Bestandteil des Impfstoffs nicht vertragen wird, sollte man auf die Impfung jedoch verzichten.
Ob eine latent vorhandene Multiple Sklerose durch die HBV-Impfung ausgelöst werden könne, wurde wiederholt in Studien und Einzelfallberichten diskutiert, gilt bislang aber nicht als wissenschaftlich belegt (Cornberg 2007). Eine Studie von Hernán et al (Neurology 2004) konnte angeblich ein dreifach erhöhtes MS-Risiko durch die HBV-Impfung feststellen; sie wurde aber (u. a. von der Weltgesundheitsorganisation WHO) wegen methodischer Fehler als irreführend und nicht aussagekräftig kritisiert: So befragte die Studie nicht etwa eine große Gruppe von Gesunden, wie viele von ihnen nach der Impfung an MS erkrankten, sondern sie befragte MS-Patienten, wieviele von ihnen in den drei Jahren vor ihrer MS-Diagnose gegen Hepatitis B geimpft wurden (dies traf nur auf 11 von ursprünglich 713 MS-Patienten zu).
Kontraindikationen zur Hepatitis-B-Impfung bestehen jedoch bei hoch fieberhaften Erkrankungen oder Personen, die in der Vergangenheit eine Überempfindlichkeit gegen den Impfstoff gezeigt haben (Cornberg 2007).
Deutschland
Eine Impfung (aktive Immunisierung) ist möglich, wird bei allen Kindern und Jugendlichen empfohlen und ist als Bestandteil in den Empfehlungen der Ständigen Impfkommission (StIKo) der Bundesrepublik Deutschland im Impfkalender enthalten. Vor allem Personen in Heil- und Pflegeberufen sowie Bestatter und Thanatologen, Mitarbeiter in der Pathologie, Dialysepatienten, Promiskuitive, Drogenabhängige, Menschen, die eine HBV-Exposition (Stichverletzung) hatten, und Reisende in Risikogebiete sollten nicht auf den Impfschutz verzichten. Zur Vorbeugung der beschriebenen Infektionsmöglichkeit bei der Geburt besteht noch innerhalb von zwölf Stunden nach der Geburt die Möglichkeit einer gleichzeitigen Verabreichung von Hepatitis-B-Hyperimmunglobulin (mit einem hohen Anteil an Anti-HBs) und einer ersten kindgemäßen Dosis von Hepatitis-B-Impfstoff. Dieser Impfschutz muss einen Monat nach der ersten Impfung durch eine zweite und abschließend sechs Monate nach der ersten Impfung durch eine dritte Impfung mit dem Hepatitis-B-Impfstoff wiederum in kindgemäßer Dosierung vervollständigt werden. Damit wird eine Immunantwort bei über 95 Prozent der Impflinge erreicht. Die Hepatitis-B-Impfung ist Kassenleistung bei Kindern und Jugendlichen; bei Erwachsenen erstatten einige Kassen die Kosten einer Reiseimpfung als Satzungsleistung.
Österreich
In Österreich wird die Grundimmunisierung bei allen Säuglingen ab dem dritten Lebensmonat – in der Regel mit einem sechsfach kombinierten Impfstoff – durchgeführt, ansonsten wird bei den bislang ungeimpften Kindern die Grundimmunisierung im Rahmen der Schulimpfung im elften Lebensjahr durchgeführt. Es wird angenommen, dass nach einer kompletten Grundimmunisierung (bei Respondern) der Schutz vor Komplikationen einer Hepatitis-B-Infektion durch die Reaktivierung der spezifischen Gedächtniszellen gewährleistet ist, auch wenn die Impfantikörper verschwunden sind.[3] Auf die Schulimpfung gegen Hepatitis B dürfte somit verzichtet werden, wenn die ersten geimpften Säuglinge dieses Alter erreicht haben, da bei jungen Impflingen eine spätere Auffrischungsimpfung derzeit von Experten nicht empfohlen wird.
Einzelnachweise
- ↑ http://www.fit-for-travel.de/reisemedizin/impfungen/index.html?hepatitisb.htm
- ↑ http://www.internisten-im-netz.de/de_vorsorge_432.html
- ↑ [http://www.swiss-paediatrics.org/paediatrica/vol12/n2/hepbprot-ge.htm Hepatitis-B-Impfung: Genügt die Dauer des Impfschutzes, um eine Impfung im Säuglingsalter in Betracht zu ziehen? nach „Medecine et Enfance“ 2001]
Literatur
- Baruch S. Blumberg: Hepatitis B: the hunt for a killer virus. Princeton 2002.
Weblinks
- Hepatitis B – Informationen des Robert Koch-Instituts
- Kompetenznetz Hepatitis
- Consensus-Leitlinien der DGVS (2007) zur Prophylaxe, Diagnostik und Therapie der Hepatitis B
- Laborlexikon: Hepatitis B-Diagnostik
- Therapie der HBV-Infektion
- Impfempfehlung des Deutschen Internistenverbandes
- Prophylaxe, Diagnostik und Verlauf der Hepatitis-B-Virus-(HBV)-Infektion(AWMF)
Bitte beachte den Hinweis zu Gesundheitsthemen!
Wikimedia Foundation.